Samenvatting
-
Als patiënten die behandeld worden met antistollingsmiddelen een operatieve ingreep moeten ondergaan, moeten artsen afwegen of patiënten met deze medicatie moeten stoppen of dat ze deze kunnen continueren. In het eerste geval is het tromboserisico toegenomen, terwijl bloedingscomplicaties optreden bij gebruik van antistollingsmiddelen. Er is geen goed gefundeerd wetenschappelijk onderzoek verricht naar het optimale perioperatieve antistollingsbeleid.
-
Bij de antitrombotica gaat het om plaatjesaggregatieremmers en vitamine K-antagonisten.
-
Voor de dagelijkse praktijk zijn bruikbare overbruggingsstrategieën te geven voor het perioperatief antistollingsbeleid bij diverse risicogroepen, zoals patiënten met veneuze trombo-embolie, boezemfibrilleren, mechanische hartklepprothesen, patiënten met coronairlijden, inclusief coronaire stents, en patiënten met een beroerte.
-
In vrijwel alle gevallen moet de behandelend arts een individuele afweging maken om tot het beste beleid te komen.
artikel
Antistollingstherapie voor de behandeling of preventie van trombose is wijdverbreid. De meest gebruikte antitrombotica zijn trombocytenaggregatieremmers en vitamine K-antagonisten. Indien een patiënt die antistollingstherapie gebruikt een chirurgische ingreep moet ondergaan, moet er in de perioperatieve periode een goede hemostase zijn. Bij een hoog risico op arteriële of veneuze trombo-embolie kan tijdelijke overbrugging met kortwerkende antistollingsmiddelen nodig zijn.1,2
Het optimale perioperatieve antistollingsbeleid is nooit onderzocht met prospectieve, gerandomiseerde studies. Er bestaan alleen enkele prospectieve studies met één onderzoeksarm, waarin het effect van laagmoleculaire heparine (LMWH) ten tijde van operaties werd geëvalueerd.
Bovendien wordt het antistollingsbeleid bemoeilijkt door enkele onduidelijkheden: wat is het reële risico op trombo-embolie als de antistollingsmedicatie is gestaakt? Is er een eventueel verhoogde stollingsneiging direct na staken van antistollingsmedicatie en wat is het protrombotisch effect van de operatie op het tromboserisico? Tijdelijke toediening van ongefractioneerde heparine (UFH) of van LMWH rondom de ingreep moeten we afstemmen op het risico op trombo-embolie of bloeding. Als de patiënt trombocytenaggregatieremmers gebruikt, moeten we overwegen deze middelen perioperatief te continueren.
In dit artikel gaan wij eerst in op de meest gebruikte antistollingsmiddelen, hun werkingsmechanisme en metabolisme en op de mogelijkheid van couperen van de antistollingswerking. Vervolgens doen wij een aanbeveling over het perioperatieve overbruggingsbeleid met antistollingsmiddelen per risicogroep.
Gepubliceerde data. Voor het verkrijgen van de informatie zochten wij in Medline, op de termen ‘perioperative’, ‘anticoagulation’ en ‘bridging’. Daarbij vonden wij geen gerandomiseerde onderzoeken en daarom keken wij vervolgens naar de aanwezige data over de risico’s bij verschillende patiëntengroepen op bloedingen en trombose.
Antitrombotica
Vitamine K-antagonisten: acenocoumarol en fenprocoumon
Acenocoumarol en fenprocoumon zijn beide vitamine K-antagonisten van de synthese van de stollingsfactoren II, VII, IX en X.3 Acenocoumarol heeft een halfwaardetijd van 8-12 h en fenprocoumon van 160 h, waardoor acenocoumarol na circa 3 dagen geheel is uitgewerkt en fenprocoumon pas na 7-10 dagen.
Indien noodzakelijk, kunnen deze middelen met spoed worden gecoupeerd door vitamine K of 4-factorenconcentraat toe te dienen. Dat laatste bestaat uit de stollingsfactoren II, VII, IX en X en wordt afgekort als PPSB (van respectievelijk protrombine, proconvertine, stuart-factor en antihemofilie B-factor). Bij een ingreep die men circa 24 h kan uitstellen, volstaat toediening van vitamine K, oraal of intraveneus in een dosis van 2,5-5 mg.4 Gezien de lange werkingsduur van fenprocoumon is herhaalde toediening van de vitamine K op geleide van de ‘international normalised ratio’ (INR) aangewezen. Bij zeer grote spoed is behandeling met PPSB geïndiceerd, dat direct het effect van de antistollingsmiddelen antagoneert. De dosering hangt af van het lichaamsgewicht van de patiënt en de INR.
Trombocytenaggregatieremmers
In het kader van het perioperatieve antistollingsbeleid bespreken wij acetylsalicylzuur, het gelijkwerkende carbasalaatcalcium en het thiënopyridinederivaat clopidogrel.5 Wat de fosfodi-esteraseremmer dipyridamol betreft: dit middel geeft een reversibele trombocytenaggregatieremming en heeft een korte halfwaardetijd van 10-12 h. In de literatuur over het perioperatieve antistollingsbeleid worden hierover geen uitspraken gedaan en derhalve zullen wij het hier niet bespreken.
Acetylsalicylzuur heeft een remmend effect op de primaire hemostase via inhibitie van het enzym cyclo-oxygenase, waardoor er een verminderde productie van het prostaglandine tromboxaan A2 is. Hierdoor ontstaat een irreversibele remming van de trombocytenaggregatie en is het effect van dit middel pas verdwenen na vervanging van de circulerende trombocyten (7-10 dagen). Bij een normale trombocytenproductie is na 3-5 dagen de trombocytenaggregatie al voldoende hersteld.
Ook clopidogrel geeft irreversibele trombocytenaggregatieremming, door een verandering van de adenosinedifosfaatreceptor (ADP-receptor), waardoor ADP niet meer kan binden aan de receptor. Het effect van clopidogrel persisteert net als dat van acetylsalicylzuur 7-10 dagen.
Bij patiënten die acetylsalicylzuur of clopidogrel gebruiken en bij wie de stolling snel moet worden genormaliseerd, kan men donortrombocyten of desmopressine (DDAVP) toedienen.4
Perioperatieve overbruggingsstrategie per risicogroep
Overbruggingsschema
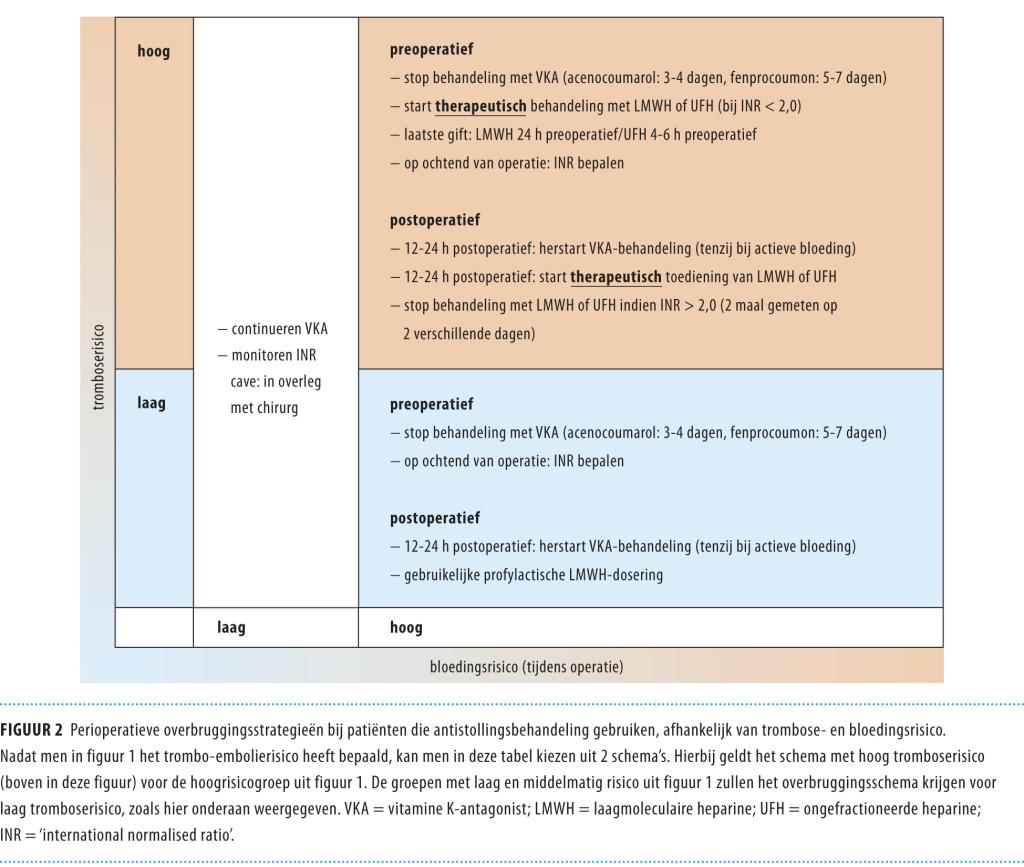
Zoals eerder vermeld, hangt de beslissing om een operatie te overbruggen met antistollingsbehandeling af van verschillende factoren. Het perioperatieve tromboserisico staat in figuur 1, waarbij men 3 categorieën onderscheidt: hoog, intermediair en laag.6 Op basis van de literatuur lijkt bij patiënten met een intermediair risico een overbruggingsschema met een therapeutische dosering LMWH of ongefractioneerde heparine niet zinvol. Derhalve is in figuur 2 gekozen voor 2 overbruggingsschema’s, waarbij in de perioperatieve periode de groepen met intermediair en laag risico beide worden behandeld met profylactische doses antistollingmedicatie, aangezien het bloedingsrisico bij therapeutische dosering hoger lijkt dan het trombo-embolische risico. Het gebruik van anticoagulantia bij zwangeren is een complex onderwerp, dat wij in dit artikel buiten beschouwing laten.7
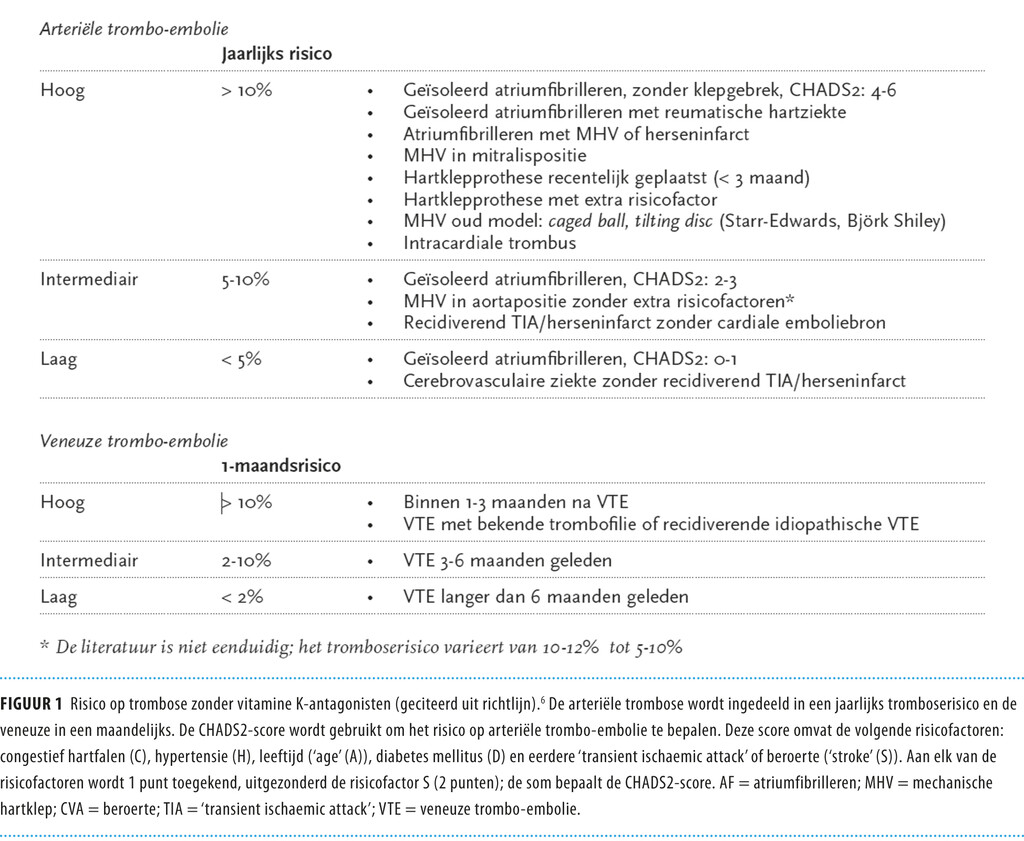
Veneuze trombo-embolie
Bij patiënten met een diepveneuze trombose of longembolie hangt het perioperatieve antistollingsbeleid af van het risico op een hernieuwde trombose. Dit risico wordt vooral bepaald door het interval tussen de trombose en de operatieve ingreep. Zonder antistollingsprofylaxe is het risico op een nieuwe (asymptomatische) trombose het hoogst in de eerste maand na de doorgemaakte trombose (40%), na 3 maanden is dit risico minder dan 10% en na 6 maanden ongeveer 2%.2 Patiënten die minder dan 3 maanden, 3-6 maanden of meer dan 6 maanden tevoren een veneuze trombo-embolie hebben doorgemaakt, behoren respectievelijk tot de groep met hoog, intermediair dan wel laag risico. Alleen bij de categorie met hoog risico is overbrugging met een therapeutische dosis antistollingsmedicatie geïndiceerd (zie figuur 1).
Bij een absolute contra-indicatie voor antistollingsbehandeling, zoals bij een grote neurochirurgische ingreep waarbij zich een bloeding kan voordoen in een afgesloten ruimte, kan men bij patiënten met een zeer recente trombose (tijdelijk) een V.-cavafilter plaatsen.
Boezemfibrilleren
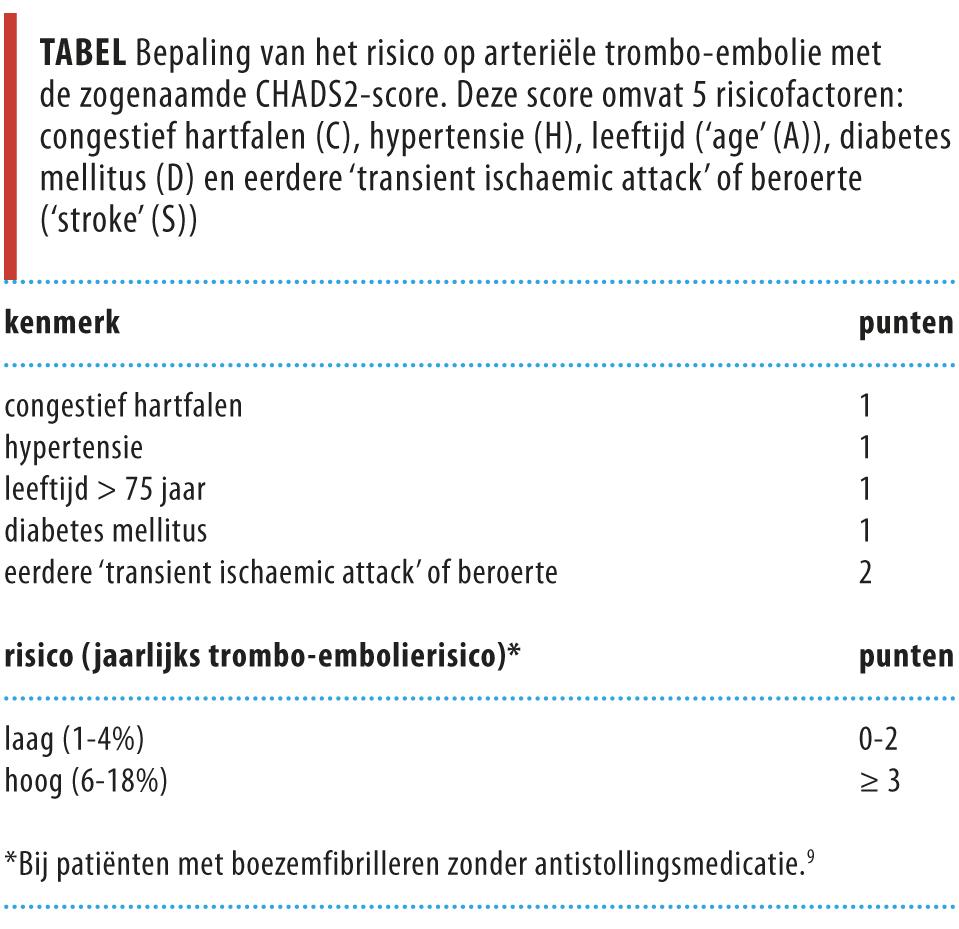
Ook de keuze om antistollingsbehandeling bij patiënten met boezemfibrilleren te onderbreken, hangt af van het vooraf ingeschatte risico op trombo-embolie; dit risico kan men met de zogenaamde CHADS2-score bepalen (tabel 1). Op grond van verschillende kenmerken, namelijk de aanwezigheid van hartfalen, hypertensie, leeftijd > 75 jaar, diabetes mellitus en een doorgemaakte ischemische beroerte (ischemisch CVA) of ‘transient ischaemic attack’ (TIA) kan men het trombo-embolierisico bepalen. Patiënten met 0-2 punten hebben een jaarlijks risico van 1-4%; bij patiënten met 3-6 punten bedraagt dit jaarlijks 6-18%.8,9 Er zijn geen gegevens bekend over het perioperatieve trombo-embolierisico. Patiënten met een CHADS2-score van 3-6 punten hebben een hoog trombo-embolierisico en worden behandeld met therapeutische doses antistollingsmedicatie (zie figuur 2).
Mechanische hartklepprothese
Bij patiënten met een mechanische hartklepprothese hangt het trombo-embolierisico af van verschillende factoren. De positie van de klepprothese (mitralis- of tricuspidalisklep versus aortaklep), het type klepprothese (mechanische of biologische klep), het klepontwerp (bal-in-kooi of kantelschijf), de aanwezigheid van meer dan één kunstklep, een linkerventrikel-ejectiefractie van < 30%, een gedilateerd linker atrium en een eerder doorgemaakte trombo-embolie (beroerte, TIA of arteriële embolie). Ook boezemfibrilleren en andere stollingsbevorderende aandoeningen (infectie of kanker) verhogen de trombosekans.10-12 Zoals in figuur 1 vermeld, wordt het risico op een trombo-embolie bij mechanische hartkleppen meestal als ‘hoog’ geschat. Een uitzondering vormt de mechanische ‘dubbeledeur’- of ‘bileaflet’-hartklep in aortapositie, die in de groep met intermediair risico valt wanneer er geen extra (hierboven vermelde) risicofactoren aanwezig zijn.
De antistolling dient men bij deze patiënten niet te onderbreken voor procedures waarbij het risico op bloedingen laag is of waarbij deze gemakkelijk te stoppen zijn, zoals chirurgische ingrepen voor huid, schoonmaken van het gebit of cariës, cataract- en glaucoomoperaties.12
In 2 cohortstudies lijkt het gebruik van LMWH ter preventie van kleptrombose en perifere embolie bij kunsthartkleppen veilig.13,14 In deze studies met één onderzoeksarm zijn echter voornamelijk patiënten met een aortakunstklep geïncludeerd; de veiligheid van behandeling met LMWH is bij patiënten met een mitralisklepprothese dan ook niet aangetoond. Behalve deze 2 cohortstudies laten ook 2 prospectieve registratiestudies een vergelijkbare veiligheid zien van LMWH ten opzichte van UFH.15,16 Ook voor UFH zijn geen betrouwbare data beschikbaar.
Preventie van trombose in arteriële coronaire stent
Het optreden van trombose in de coronaire stent is een dramatische gebeurtenis die gepaard gaat met een hoge stefte (15%) en morbiditeit: bij 60% van de patiënten doet zich een niet-fataal myocardinfarct voor.17,18 Het trombo-embolierisico na een percutane transluminale coronairangioplastiek (PTCA) hangt af van het interval tussen de PTCA en de operatie, de aan- of afwezigheid van een stent en het type stent: metalen stent (‘bare metal’-stent of BMS) of geneesmiddelafgevende stent (‘drug-eluting’ stent of DES).
Trombose van een BMS treedt vooral op in de eerste 2 weken en is na 4 weken zeldzaam, meestal < 0,1%. Bij een BMS is na 4-6 weken de endothelialisatie van de stent voltooid en dan kan behandeling met clopidogrel gestaakt worden. Gebruik van acetylsalicylzuur wordt als secundaire preventie bij atherosclerose en ter voorkoming van stenttrombose in principe levenslang gecontinueerd. Het staken van gebruik van acetylsalicylzuur mag alleen bij een hoog bloedingsrisico.
Bij een DES kan stenttrombose optreden tot zeker enkele jaren na implantatie, vooral bij het stoppen van gebruik van trombocytenaggregatieremmers, met een incidentie van 0,4% per jaar over 3 jaar.19 Het stoppen van het antitromboticagebruik voor een operatieve ingreep resulteert in een groot tromboserisico.
Uiteraard moeten we het tromboserisico afwegen tegen het bloedingrisico bij continueren van de behandeling met de trombocytenaggregatieremmers. Uit een meta-analyse van 474 studies blijkt dat bij continueren van het gebruik van acetylsalicylzuur in een dosis van 80-100 mg het perioperatieve bloedverlies weliswaar toeneemt, maar dat er geen verhoogde mortaliteit of morbiditeit optreedt.17 Uitzonderingen zijn transurethrale prostatectomie en craniotomie, waarbij naast een verhoogd risico op bloedingen ook de sterfte mogelijk toeneemt.
Gebruik van de combinatie van acetylsalicylzuur en clopidogrel gaat gepaard met een 0,4-1,0% verhoogd absoluut risico op grote bloedingen en een toename van het bloedverlies van 30-50%.20,21 Het gebruik van beide middelen dient bij transurethrale prostatectomie en craniotomie tijdelijk gestaakt te worden.
Op grond van bovenstaande overwegingen wordt bij patiënten met een stent een perioperatief antistollingsbeleid geadviseerd zoals beschreven in figuur 3.21
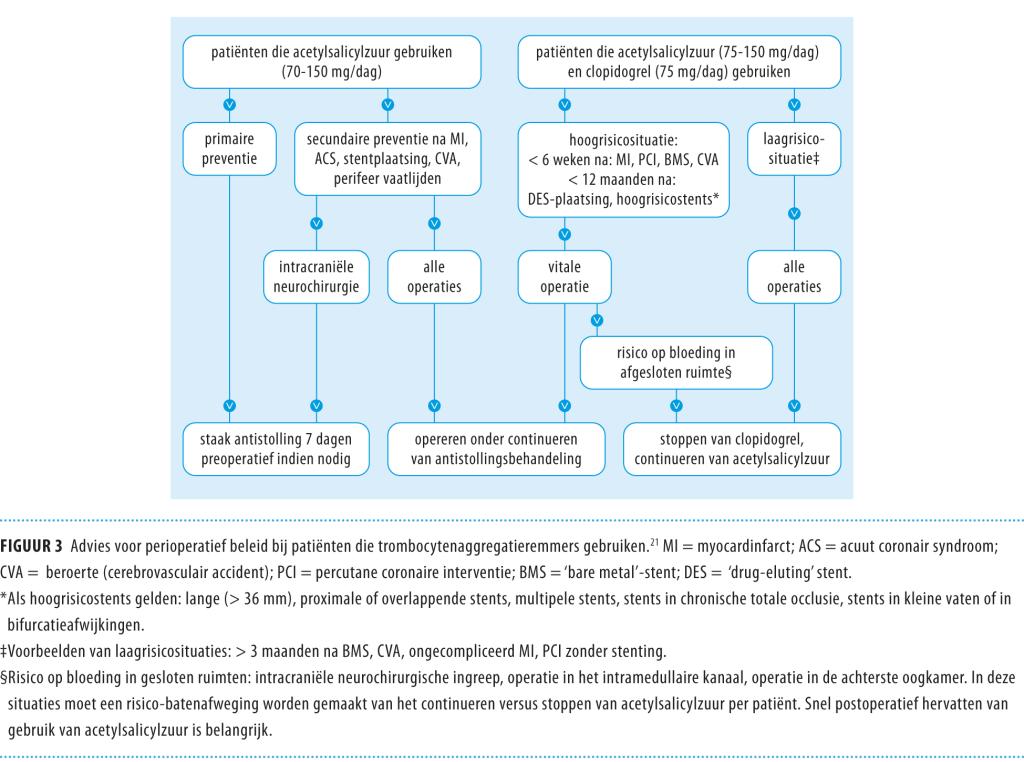
Uiterste voorzichtigheid is geboden indien men overweegt het gebruik van de trombocytenaggregatieremmers te staken. Bij een PTCA-ingreep korter dan 6 weken geleden bij toepassing van een BMS en korter dan 12 maanden geleden bij toepassing van een DES, mag behandeling met zowel clopidogrel als acetylsalicylzuur niet worden onderbroken en dient men bij voorkeur de operatie uit te stellen. Desnoods moet men de operatie te verrichten terwijl behandeling met deze plaatjesremmers wordt gecontinueerd.
Bij secundaire preventie na myocardinfarct, beroerte of acuut coronair syndroom, wordt in principe alleen de behandeling met clopidogrel gestaakt, terwijl gebruik van acetylsalicylzuur wordt gecontinueerd (zie figuur 3). Alleen bij intracraniële ingrepen is het verstandig om 7 dagen van tevoren te stoppen.
Overbrugging bij gebruik van vitamine K-antagonisten
Heparine
De behandeling met intraveneuze UFH start bij een INR < 2,0, waarbij de behandeling met vitamine K, afhankelijk van het type preparaat, al enkele dagen tevoren is gestaakt. Instelling van de heparinebehandeling geschiedt door frequente controle van de geactiveerde partiële tromboplastinetijd (APTT). De streefwaarde voor de APTT-ratio bedraagt 2,0 tot 2,5 maal de uitgangswaarde.
Het tijdstip van het staken en het herstarten van de behandeling met intraveneuze heparine ten tijde van de operatieve ingreep is van groot belang. De halfwaardetijd van UFH bedraagt 90 min. Het stoppen van UFH-behandeling 4-6 h vóór de ingreep is veilig om bloedingscomplicaties te voorkomen.12,22 Bij goede chirurgische hemostase kan men de UFH-toediening weer hervatten. Doorgaans houdt men een interval tussen de operatie en de herstart van UFH van 24 h aan. Bij een verhoogd trombo-embolierisico (zie figuur 1) kan men dit interval verkorten tot 12 h mits goede chirurgische hemostase is bereikt. Verdere verkorting leidt tot een verhoogd risico op postoperatieve bloedingen en dit dient men te vermijden.
Laagmoleculaire heparine
Een alternatief voor intraveneuze UFH is LMWH. Bij vrijwel alle indicaties voor de preventie en behandeling van arteriële en veneuze trombo-embolie blijkt behandeling met LMWH minstens zo effectief te zijn als die met UFH en zelfs veiliger dan dit laatste middel. De voordelen van LMWH zijn verder de subcutane toedieningswijze, de mogelijkheid van thuisgebruik en de voorspelbare farmacokinetiek, zodat laboratoriumcontrole van de instelling niet nodig is. De langere halfwaardetijd van gemiddeld 8-10 h heeft als nadeel dat er minder flexibiliteit bestaat in de timing van de invasieve ingreep. Soms is de halfwaardetijd onvoorspelbaar, bijvoorbeeld bij nierfunctiestoornissen; dit maakt het gebruik niet altijd eenvoudig. Verder ontbreekt, anders dan bij UFH, een specifiek antidotum. Protaminesulfaat neutraliseert slechts maximaal 50% van de anti-Xa-activiteit van LMWH.
Bij het gebruik van LMWH zijn verder het tijdstip en het interval van toediening van groot belang. Het interval tussen de laatste preoperatieve gift en de operatie moet minstens 24 h bedragen. Kortere intervallen kunnen tot bloedingscomplicaties leiden. Bij patiënten met nierinsufficiëntie is het mogelijk de dosering aan te passen aan de hand van anti-Xa-spiegels. Deze bepaling is doorgaans niet acuut beschikbaar en in sommige klinieken is deze helemaal niet mogelijk. Wij adviseren het gebruik van UFH bij een geschatte creatinineklaring < 30 ml/min.23
Conclusie
Het perioperatieve antistollingsbeleid bij risicogroepen is maatwerk. Voor een goede afweging van het perioperatieve antistollingsbeleid is een individuele inschatting nodig van het trombo-embolierisico bij staken van de antistollingsbehandeling en het bloedingrisico bij continueren ervan. Op basis van deze afweging kan men een perioperatief antistollingsbeleid voeren, zoals samengevat in de figuren en de tabel.
Bij een hoog tromboserisico adviseren wij om de antistollingstherapie te overbruggen met heparine of LMWH, of om deze therapie zo kort mogelijk te onderbreken. In geval van gebruik van trombocytenaggregatieremmers is overleg met de behandelend cardioloog aan te bevelen, zeker als het gaat om een patiënt met een recent geplaatste coronaire stent.
Literatuur
-
Dunn AS, Wisnivesky J, Ho W, Moore C, McGinn T, Sacks HS. Perioperative management of patients on oral anticoagulants: a decision analysis. Med Decis Making. 2005;25:387-97.
-
Kearon C, Hirsh J. Managing of anticoagulation before and after surgery in patients who require oral anticoagulants. N Engl J Med. 1997;336:1506-11.
-
Ansell J, Hirsch J, Poller L, Bussey H, Jacobson A, Hylek E. The pharmacology and management of the vitamin K antagonists: the seventh ACCP conference on antithrombotic and thrombolytic therapy. Chest. 2004;126:204S-33S.
-
Douketis JD, Berger PB, Dunn AS, Jaffer AK, Spyropoulos AC, Becker RC, et al. The perioperative management of antithrombotic therapy. American college of chest physicians evidence based clinical practice guidelines (8th edition). Chest. 2008;133:299-339S.
-
Farmacotherapeutisch kompas: preparaattekst bij clopidogrel en acetylsalicylzuur. Diemen: College voor zorgverzekeringen; 2008.
-
Kwaliteitsinstituut voor de gezondheidszorg CBO. Richtlijn Diagnostiek preventie en behandeling van veneuze trombo-embolie en secundaire preventie arteriële trombose. Alphen aan den Rijn: Van Zuiden Communications; 2008. www.cbo.nl/product/richtlijnen/folder20021023121843/rl_stol_09.pdf
-
Vink R, Kamphuisen PW, van den Brink RB, Levi M. Challenges in managing anticoagulant therapy in patients with heart valve prostheses. Expert Rev Cardiovasc Ther. 2007;5:563-70.
-
Gage BF, van Walraven C, Pearce L, Pearce L, Hart RG, Koudstaal PJ, et al. Selecting patients with atrial fibrillation for anticoagulation: stroke risk stratification in patients taking aspirin. Circulation. 2004;110:2287-92.
-
Gage BF, Waterman AD, Shannon W, Boechler M, Rich MW, Radford MJ. Validation for clinical classification schemes for predicting stroke. JAMA. 2001;285:2864-70.
-
Cannegieter SC, Rosendaal FR, Briët E. Thromboembolic and bleeding complications in patients with mechanical heart valve prostheses. Circulation. 1994;89:635-41.
-
Vink R, Kraaijenhagen RA, Hutten BA, van den Brink RB, de Mol BA, Büller HR, et al. The optimal intensity of vitamin K antagonists in patients with mechanical heart valves. J Am Coll Cardiol. 2003;42:2042-8.
-
Bonow RO, Carabello BA, Chatterjee K, de Leon AC, Faxon DP, Freed MD, et al. 2008 focused update incorporated into the ACC/AHA 2006 guidelines for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2008;52:e1-142.
-
Kovacs MJ, Kearon C, Rodger M, Anderson DR, Turpie AG, Bates SM, et al. Single-arm study of bridging therapy with low-molecular-weight heparin for patients at risk of arterial embolism who require temporary interruptin of warfarin. Circulation. 2004;110:1658-63.
-
Douketis JD, Johnson JA, Turpie AG. Low-molecular weight heparin as bridging anticoagulation during interruption of warfarin. Arch Int Med. 2004;164:1319-26.
-
Spyropoulos AC, Turpie AG, Dunn AS, Kaatz S, Douketis J, Jacobson A, et al. Perioperative bridging therapy with unfractionated heparin or low-molecular-weight heparin in patients with mechanical prosthetic heart valves on long-term oral anticoagulants (from the REGIMEN Registry). Am J Cardiol. 2008;102:883-9.
-
Hammerstingl C, Tripp C, Schmidt H, von der Recke G, Omran H. Periprocedural bridging therapy with low-molecular-weight heparin in chronically anticoagulated patients with prosthetic mechanical heart valves: experience in 116 patients from the prospective BRAVE registry. J Heart Valve Dis. 2007;16:285-92.
-
Burger W, Chemnitius JM, Kneissl GD, Rücker G. Low-dose aspirin for secondary prevention – cardiovascular risks after its perioperatieve withdrawal versus bleeding risks with its continuation. J Int Med. 2005;257:399-414.
-
Ong AT, Hoye A, Aoki J, van Mieghem CA, Rodriguez Granillo GA, Sonnenschein K, et al. Thirty-day incidence and six-month outcome of thrombotic stent occlusion after bare-metal, sirolimus, or paclitaxel stent implantation. J Am Coll Cardiol. 2005;45:947-53.
-
Capodanno D, Capodanno P, Bucalo R, Sanfilippo A, Ruperto C, Caggegi A, et al. A novel approach to define risk of stent thrombosis after percutaneous coronary intervention with drug-eluting stents: the DERIVATION score. Clin Res Cardiol. 2009;98:240-8.
-
Eikelboom JW, Hirsh J. Bleeding and management of bleeding. Eur Heart J. 2006;8:G38-45.
-
Chassot PG, Delabays A, Spahn DR. Perioperative antiplatelet therapy: the case for continuing therapy in patients at risk of myocardial infarction. Br J Anaesth. 2007;99:316-28.
-
Vink R, van Dongen CJ, Jacobs R, et al. Thromboembolic and bleeding complications during non-cardiac surgery in patients with mechanical heart valves. J Thromb Heamost. 2005;3(Suppl 1):abstract p0421.
-
Lim W. Low-molecular-weight heparin in patients with chronic renal insufficiency. Intern Emerg Med. 2008;3:319-23.





Perioperatief onderbreking van antistollingsmiddelen
Met veel plezier lazen wij het artikel van de Jong et al.: “praktische aanbevelingen voor het perioperatief onderbreken van antistollingsmiddelen” (Ned Tijdschr Geneesk 2009;153:A83). Hoewel het artikel een goed overzicht geeft, willen wij als chirurgen graag benadrukken dat het artikel de problematiek te éénzijdig belicht. Jarenlang is het standaardbeleid geweest om antistollingsmiddelen, zoals thrombocytenaggregatieremmers, voor een operatieve ingreep te staken om het aantal bloedingscomplicaties rondom de operatie te verminderen. De genoemde auteurs willen dit beleid wijzigen naar een situatie waarbij trombocytenaggregatieremmers in principe worden gecontinueerd, terwijl daar ons inziens geen bewijs voor is te vinden. Bij patiënten met een hoog risico op thromboembolische complicaties, zoals bij een recent myocardinfarct of coronaire stenting, kunnen wij dit op basis van de beschikbare literatuur wel ondersteunen. Echter bij laagrisicopatiënten dient het thromboserisico afgewogen te worden tegen het bloedingsrisico. Helaas noemen de auteurs hierbij alleen de risico’s van bloeding tijdens de operatie terwijl bekend is dat een verhoogd bloedverlies of gebruik van bloedtransfusies ook de postoperatieve situatie ongunstig kan beïnvloeden. Zo kan dit leiden tot een verhoogde kans op postoperatieve complicaties en bij oncologische ingrepen zelfs tot een slechtere prognose. Ook deze aspecten moeten meegenomen worden in de besluitvorming om de thrombocytenaggregatieremmers al dan niet te continueren. Deze afweging moet in overleg tussen chirurg, cardioloog en anesthesioloog gemaakt worden. Van chirurgische zijde zal het risico op bloeding en bloedverlies sterk afhangen van het type operatie. In het voorgestelde schema is de risicodifferentiatie ten aanzien van cardiovasculaire problematiek nauwkeurig uitgewerkt, maar wordt relatief weinig rekening gehouden met de risicodifferentiatie voor de verschillende vormen van chirurgie (uitgezonderd afgesloten ruimte). Zo zal er bij chirurgie van bijvoorbeeld lever en slokdarm door het grote dissectievlak een relatief hoog risico op bloedverlies bestaan. Wij zijn daarom van mening dat bij veel meer chirurgische ingrepen dan alleen bij intracraniële ingrepen zoals de auteurs voorstellen, de thrombocytenaggregatieremmers wel gestaakt dienen te worden als zij slechts zijn gegeven voor secundaire preventie. Wij kennen geen evidence om het gangbare beleid van perioperatief staken van antistolling bij deze (relatief grote) groep patiënten te wijzigen. De bewijslast om de bestaande praktijk te veranderen ligt in het algemeen bij degene die de verandering voorstelt, de auteurs hebben ons in deze echter niet kunnen overtuigen.
Olivier R.C. Busch en Ron Balm, Afdeling chirurgie, Academisch Medisch Centrum, Amsterdam
Perioperatieve onderbreking antistolling (auteursreactie)
Allereerst onze dank voor uw reactie op ons artikel. Uit uw reactie blijkt dat u zich vooral zorgen maakt over het continueren van trombocytenaggregatieremmers. Tot vooralsnog was het beleid deze medicatie 10 dagen preoperatief te staken. Wij zijn het met u eens dat er geen goede evidence bestaat omtrent een optimaal perioperatief beleid. De laatste jaren is er een aantal publicaties verschenen dat weliswaar een hoger perioperatief bloedverlies liet zien bij verschillende chirurgische ingrepen onder continueren van ascal en/of plavix zonder echter dat dit gepaard ging met een toename in mortaliteit of morbiditeit. Dit in tegenstelling tot de hoge mortaliteitsgetallen na het ontstaan van o.a. coronair trombose volgend op een interventie. Ondanks het feit dat het te voeren beleid al lastig genoeg is wordt dit niet makkelijker als het gaat om secundaire preventie na bijvoorbeeld een eerder doorgemaakt CVA of myocardinfarct en al helemaal niet als het gaat om andere redenen voor het toedienen van plaatjesremmers.
In de praktische aanbevelingen wordt met secundaire profylaxe het toedienen van antistollingsmiddelen na een doorgemaakt myocardinfarct of CVA bedoeld. Aangezien in deze gevallen de morbiditeit aanzienlijk kan zijn, lijkt het verstandig ook hier ascal te continueren. Aangezien de risico’s op tromboembolische complicaties niet in harde getallen zijn uit te drukken, is het begrijpelijk dat bij chirurgie met grote dissectievlakken toch wordt gekozen voor perioperatief stoppen. Zoals de auteurs zeggen zou het zinvol zijn om een dergelijk besluit in multidisciplinair overleg tot stand te laten komen. In het algemeen dient men altijd de risico’s op tromboembolische complicaties af te zetten tegen een perioperatief bloedingsgevaar. Het was niet de bedoeling van het artikel om een bepaald beleid voor te schrijven maar om tot een handvat te komen om multidisciplinair voor de patiënt het meest optimale beleid vast te kunnen stellen. Concluderend zijn wij van mening dat het nog immer gevoerde beleid, namelijk het staken van plaatjesremmers 7-10 dagen preoperatief, zal moeten veranderen in een voor de patient zo optimaal mogelijk beleid met in achtneming van risico’s van bloeding en van tromboembolische complicaties.
J.S. de Jong, anesthesioloog i.o. AMC AMsterdam