De zuurstofsaturatiemeter is niet meer weg te denken uit de klinische praktijk en het gebruik ervan heeft zich tijdens de covid-19-pandemie uitgebreid tot in de huiskamer van veel mensen. Maar hoe werkt de meter eigenlijk? En waar moeten we op letten bij de interpretatie van de zuurstofsaturatiewaarde?
Samenvatting
Pulsoximetrie is een non-invasieve manier om hypoxemie op te sporen en is gebaseerd op de mate van lichtabsorptie, afhankelijk van de oxygenatie van hemoglobine, bij 2 verschillende golflengtes. Het plethysmogram is een grafische weergave van de verandering van bloedvolume tijdens de systole. Op basis van dit pulsatiele signaal wordt met een algoritme een zuurstofsaturatie berekend en weergegeven. Inmiddels is de pulsoximeter in de klinische praktijk niet meer weg te denken, met name in de huidige covid-19-pandemie. Kennis van pulsoximetrie is nodig om de weergegeven zuurstofsaturatiewaarde juist te interpreteren. Zo wordt bij een incorrecte meting, zoals te zien is aan een onregelmatig plethysmogram, vaak wel een zuurstofsaturatiewaarde weergegeven. In dit artikel gaan we nader in op de werking van de pulsoximeter en valkuilen bij de interpretatie van de zuurstofsaturatiewaarde. Meer inzicht in de werking en de beperkingen van de pulsoximetrie leidt tot betere inschattingen en kan daarmee onnodige zorg voorkomen.
artikel
Zuurstofsaturatiemeters, ook wel pulsoximeters genoemd, zijn hulpmiddelen om hypoxemie non-invasief te detecteren.1 In 1974 werd perifere zuurstofsaturatiemeting voor het eerst toegepast, met name voor perioperatieve monitoring.2 Inmiddels is pulsoximetrie niet meer weg te denken uit de klinische praktijk, en is het gebruik ervan uitgebreid tot in de huiskamer, bijvoorbeeld om te bepalen of een patiënt met covid-19 zuurstof toegediend moet krijgen. De meters voor thuisgebruik zijn steeds kleiner en goedkoper geworden en online zijn ze al verkrijgbaar voor minder dan 40 euro. Tijdens de eerste coronagolf nam de verkoop van pulsoximeters in korte tijd toe met 500%. Inmiddels lopen er ook onderzoeken naar zelfmonitoring bij patiënten met covid-19.3 Meer weten leidt tot meer kennis, en daarmee mogelijk tot betere beslissingen, mits de meting correct is uitgevoerd en geïnterpreteerd. En daar schort het nogal eens aan, ook bij zorgverleners.4,5 Hoe werkt zo’n pulsoximeter nu eigenlijk? Wat zijn de beperkingen en de meest gemaakte fouten? In dit artikel geven wij de antwoorden op deze vragen.
Terminologie
Zuurstof is in het bloed voor een klein deel (2-3%) aanwezig in opgeloste vorm, PaO2, en is voor het overgrote deel gebonden aan hemoglobine, SaO2. Die verzadiging van hemoglobine met zuurstof kan ook perifeer gemeten worden, de SpO₂, waarbij de ‘p’ niet staat voor perifeer, maar voor ‘pulse’, wat betekent dat gemeten is in een pulsatiel – dus arterieel – signaal. Met co-oximetrie, waarbij de ‘co’ staat voor koolstofmonoxide, wordt met behulp van 4 lichtfrequenties de verhouding bepaald tussen de concentraties van desoxyhemoglobine (HHb), oxyhemoglobine (O2Hb), carboxyhemoglobine (COHb) en methemoglobine (metHb).
Hoe werkt pulsoximetrie?
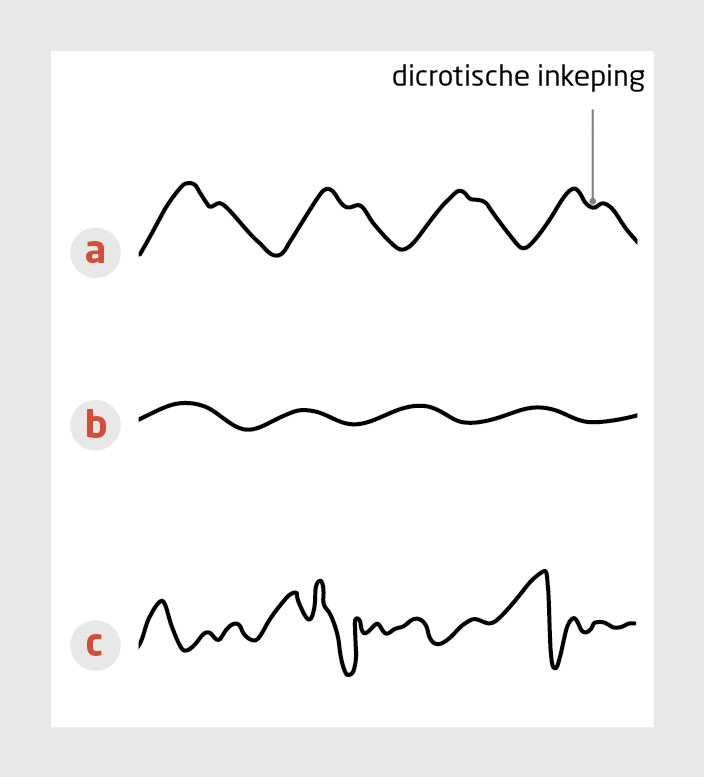
Een pulsoximeter bevat 2 leds en een fotodetector. De leds zenden alternerend 2 verschillende lichtsignalen uit van elk 10 µs, waarvan 1 met de frequentie van rood licht (660 nm) en de ander met die van infrarood licht (940 nm). Onderweg van led naar de detector passeert de lichtgolf verscheidene weefsels van de patiënt die licht absorberen, waarbij met name hemoglobine, myoglobine en melanine veel licht absorberen.6 Per lichtsignaal meet de detector de niet-pulsatiele absorptie, ook wel ‘direct current’ (DC-signaal) genoemd. Daarbovenop is er een variabele component die varieert met de hoeveelheid bloed die aanwezig is, de ‘alternate current’ (AC-signaal). Dit AC-signaal wordt weergegeven in een fotoplethysmogram (‘plethysmo’ betekent vergroten of toenemen)(figuur 1). Wanneer een plethysmogram wordt weergegeven is er sprake van een pulsatiel, dus arterieel, signaal. Overigens is dit AC-signaal beduidend zwakker dan het DC-signaal, wat het gevoelig maakt voor verstorende variabelen.
Bij rood licht (660 nm) neemt de mate van absorptie af naarmate er meer zuurstof aan hemoglobine gebonden is. Daardoor oogt arterieel bloed (O2Hb) roder dan veneus bloed (HHb); minder lichtabsorptie betekent immers meer verstrooiing. Bij infrarood licht (940 nm) is het precies omgekeerd; O2Hb absorbeert meer infrarood licht dan HHb (figuur 2). Van beide lichtfrequenties wordt de mate van absorptie gemeten van zowel het AC- als het DC-signaal. Dit levert een ratio (R) van absorptie op: R = (AC660 nm/DC660 nm)/(AC940 nm/DC940 nm). Hoe hoger deze R is, hoe hoger de SpO2, waarbij geldt: SpO2 = K * R. Daarbij wordt de constante K gevonden door proefpersonen gasmengsels met uiteenlopende zuurstofdrukken te laten inademen. Vervolgens wordt in arterieel bloed de SaO2 gemeten. De relatie tussen deze SaO2 en de simultaan gemeten R levert de eerdergenoemde K op. De kalibratiegrens ligt ongeveer bij 80% aangezien het blootstellen van proefpersonen aan lagere zuurstofconcentraties als onethisch wordt beschouwd. Derhalve zijn pulsoximeters niet betrouwbaar bij een zuurstofsaturatie < 80%.6

Hoewel pulsoximeters primair bedoeld zijn om de oxygenatie weer te geven, levert het plethysmogram ook hemodynamische informatie. Een systolische bloeddruk is prima te schatten door een bloeddrukmanchet leeg te laten lopen en te kijken wanneer het plethysmogram in beeld verschijnt. De amplitude van het plethysmogram geeft een idee van de polsdruk en, als deze afneemt met de inspiratie, wijst dat op een pulsus paradoxus. Ten slotte geven geavanceerde meters naast een visueel ook een hoorbaar signaal, waarbij de toonhoogte afneemt met het dalen van de SpO2.
Als pulsaties worden gedetecteerd, geeft de pulsoximeter een SpO2-waarde weer, ook wanneer het plethysmogram onregelmatig is. Helaas is het op veel commercieel verkrijgbare pulsoximeters niet mogelijk het plethysmogram in beeld te brengen. Deze meters bevatten streepvormige ledlampjes op de display, waarmee de instantane signaalsterkte wordt weergegeven. Het oplichten van deze ledlampjes biedt overigens geen garantie dat er een adequaat plethysmografisch signaal is, en garandeert dus ook niet dat de weergegeven SpO2 de werkelijkheid weergeeft.
Verder is het van belang om alleen pulsoximeters met een CE-markering, wat aangeeft dat de meter aan alle essentiële medische eisen voldoet, te gebruiken. Als arts is het namelijk wettelijk niet toegestaan om een hulpmiddel zonder CE-markering te gebruiken.
Wat kan er misgaan?
Oorzaken van een fout-hoge SpO2
Bij 1 op de 10 mensen met een donkere huidskleur overschat de SpO2 de SaO2 met enkele procenten.7 Dit effect is voornamelijk merkbaar bij mensen met een donkere tot zeer donkere huidskleur.8
In het geval van een intoxicatie met koolstofmonoxide (CO) overschat de SpO2 de SaO2 doordat O2Hb en COHb dezelfde hoeveelheid rood licht absorberen.9 Een niet-afwijkende SpO2-waarde sluit een CO-vergiftiging dus niet uit.10 In mindere mate kan de SpO2 overschat worden bij rokers, met name wanneer zij minder dan 1 uur ervoor nog een sigaret gerookt hebben.4
Oorzaken van een fout-lage SpO2
Door vasoconstrictie of hypotensie wordt de bijdrage van het AC-signaal kleiner, wat kan leiden tot een fout-lage SpO2-waarde. Denk hieraan als het plethysmogram een kleine amplitude heeft en als de dicrotische inkeping (‘notch’) ontbreekt, zoals bij shock, hypothermie of koude acra.4,11,12 Wanneer de vingers koud zijn helpt het om de hand op te warmen, net zoals het nuttig is om vochtige handen af te drogen. Bij een systolische bloeddruk onder 80 mmHg is pulsoximetrie überhaupt onbetrouwbaar.13
Bewegingen, zoals door een tremor, insult of tijdens transport van de patiënt, leiden veelal tot een SpO2 die beduidend lager is dan de SaO2, soms zelfs tot onder de 70% (figuur 3).14 Feitelijk worden de bewegingen gezien als een pulsatie en wordt veneus bloed vanuit de optiek van de fotodetector pulsatiel.9,14 Als de tremor persisteert is te overwegen nogmaals te meten na het fixeren van de hand waar de meter op is bevestigd.

Nagellak kan interfereren met het signaal, hoewel dit effect beperkt lijkt en afhangt van de kleur van de nagellak. Met name zwarte, paarse en donkerblauwe tinten interfereren.15 Mocht dit het geval zijn, dan kan de nagellak verwijderd worden of de pulsoximeter zijdelings op de vinger geplaatst worden. Henna interfereert niet met de meting.16
Een veneuze pulsatie kan gezien worden bij bijvoorbeeld tricuspidalisklepinsufficiëntie of tijdens een reanimatie (hartmassage). Ook een te strak zittende vingerklem kan een veneuze pulsatie genereren. Als deze pulsatie groot genoeg is, wordt die gemeten als AC-signaal en daalt bijgevolg de SpO2.9,11,12
Oorzaken van een onvoorspelbaar SpO2-signaal
Soms zit de vingerclip te strak, of is hij juist te groot, wat bij kinderen nogal eens het geval is. Dit kan ertoe leiden dat het licht van een van de leds niet via de weefsels en het bloed de fotodetector bereikt. Dat resulteert in een incorrecte weergave van de SpO2 die zowel fout-hoog als fout-laag kan zijn.
Doordat metHb net zoveel rood licht absorbeert als HHb onderschat de SpO2 de SaO2 bij oplopende metHb-concentraties. Bij zeer hoge concentraties van metHb (> 30%) blijft de SpO2-waarde stabiel rond de 85%, ongeacht de SaO2, en kan er dus sprake zijn van een onder- of overschatting van de SaO2. Bepaal dus bij het vermoeden van een methemoglobinemie altijd een SaO2. Co-oximetrie detecteert metHb immers met behulp van een karakteristieke lichtfrequentie. Een reden om aan een methemoglobinemie te denken is wanneer de pulsoximeter continu een SpO2 weergeeft van 85%, ongeacht de hoeveelheid toegediende zuurstof.12,17
Lichtbronnen in de omgeving, zoals fel daglicht, fluorescent licht of lichtbronnen in operatiekamers, bevatten soms ook golflengtes die kunnen interfereren met de meting.18 Nu is het pulsatiele signaal van de leds bedoeld om tussen de pulsen in te corrigeren voor omgevingslicht, vooral in de nieuwere modellen.19 Geheel waterdicht is dit evenwel niet voor felle en directe lichtbronnen, dus voor het meest accurate signaal kan een felle lichtbron uitgezet worden of de meter afgedekt worden.19
Tot slot
Bij de interpretatie van de waarden die een pulsoximeter weergeeft moet rekening gehouden worden met de volgende punten. De oplichtende leds betekenen niet per se een juiste meting; bij een vloeiend en regelmatig plethysmogram is daar wel sprake van. Een lage amplitude van het plethysmogram suggereert hypoperfusie, wat een onbetrouwbare meting oplevert. Een niet-vloeiend plethysmogram kan worden veroorzaakt door bewegingen. Fixeer dan de hand waaraan je meet. Bij felle lichtbronnen moet de pulsoximeter afgedekt worden. Bij een patiënt met donkere nagellak kan de meter op de vinger een kwartslag gedraaid worden. Wees op je hoede voor CO-intoxicatie of methemoglobinemie, en denk aan die laatste bij een opvallend stabiele SpO2-waarde van rond de 85%.
Literatuur
1. Jubran A. Pulse oximetry. Crit Care. 2015;19:272. doi:10.1186/s13054-015-0984-8. Medline
2. Van Meter A, Williams U, Zavala A, et al. Beat to beat: a measured look at the history of pulse oximetry. J Anesth Hist. 2017;3:24-6. doi:10.1016/j.janh.2016.12.003. Medline
3. Luks AM, Swenson ER. Pulse oximetry for monitoring patients with COVID-19 at home. Potential Pitfalls and Practical Guidance. Ann Am Thorac Soc. 2020;17:1040-6. doi:10.1513/AnnalsATS.202005-418FR. Medline
4. Hakemi A, Bender JA. Understanding pulse oximetry, advantages, and limitations. Home Health Care Manage Pract. 2005;17:416-8. doi:10.1177/1084822305275958.
5. Elliott M, Tate R, Page K. Do clinicians know how to use pulse oximetry? A literature review and clinical implications. Aust Crit Care. 2006;19:139-44. doi:10.1016/S1036-7314(06)80027-5. Medline
6. Nitzan M, Romem A, Koppel R. Pulse oximetry: fundamentals and technology update. Med Devices. 2014;7:231-9. doi:10.2147/MDER.S47319. Medline
7. Sjoding MW, Dickson RP, Iwashyna TJ, Gay SE, Valley TS. Racial bias in pulse oximetry measurement. N Engl J Med. 2020;383:2477-8. doi:10.1056/NEJMc2029240. Medline
8. Bickler PE, Feiner JR, Severinghaus JW. Effects of skin pigmentation on pulse oximeter accuracy at low saturation. Anesthesiology. 2005;102:715-9. doi:10.1097/00000542-200504000-00004. Medline
9. Chan ED, Chan MM, Chan MM. Pulse oximetry: understanding its basic principles facilitates appreciation of its limitations. Respir Med. 2013;107:789-99. doi:10.1016/j.rmed.2013.02.004. Medline
10. Buckley RG, Aks SE, Eshom JL, Rydman R, Schaider J, Shayne P. The pulse oximetry gap in carbon monoxide intoxication. Ann Emerg Med. 1994;24:252-5. doi:10.1016/S0196-0644(94)70137-7. Medline
11. Nasr VG, DiNardo JA. Pulse oximetry. Pediatr Rev. 2019;40:605-8. doi:10.1542/pir.2018-0123. Medline
12. Hill E, Stoneham M, Fearnley S-J. Practical applications of pulse oximetry. Updat Anaesth. 2000;11:156-9.
13. Hinkelbein J, Genzwuerker HV, Fiedler F. Detection of a systolic pressure threshold for reliable readings in pulse oximetry. Resuscitation. 2005;64:315-9. doi:10.1016/j.resuscitation.2004.10.006. Medline
14. Petterson MT, Begnoche VL, Graybeal JM. The effect of motion on pulse oximetry and its clinical significance. Anesth Analg. 2007;105:S78-84. doi:10.1213/01.ane.0000278134.47777.a5. Medline
15. Hinkelbein J, Genzwuerker HV, Sogl R, Fiedler F. Effect of nail polish on oxygen saturation determined by pulse oximetry in critically ill patients. Resuscitation. 2007;72:82-91. doi:10.1016/j.resuscitation.2006.06.024. Medline
16. Zolfaghari M, Moradi Majd P, Behesht Aeen F, Mohseni AR, Azimi Ahangari K, Haghani H. Does henna impact pulse oximetry results? Emerg Med J. 2015;32:248-9. doi:10.1136/emermed-2013-203178. Medline
17. Skold A, Cosco DL, Klein R. Methemoglobinemia: pathogenesis, diagnosis, and management. South Med J. 2011;104:757-61. doi:10.1097/SMJ.0b013e318232139f. Medline
18. Schulz EB, Ham JA. Light-emitting diode surgical light interference with pulse oximetry. Br J Anaesth. 2019;123:e490-1. doi:10.1016/j.bja.2019.07.002. Medline
19. Fluck RR Jr, Schroeder C, Frani G, Kropf B, Engbretson B. Does ambient light affect the accuracy of pulse oximetry? Respir Care. 2003;48:677-80 Medline.





Reacties