Beste collega’s,
In dit artikel gaan we het hebben over zwellingen van de buikwand. Een buikwandbreuk is niet altijd de oorzaak. Zo kan een thoracale hernia nuclei pulposi een soortgelijk beeld geven. Aan de hand van twee patiënten beschrijven wij de mogelijke oorzaken van een buikwandzwelling en de bijbehorende behandeling.
Samenvatting
In de huisartsenpraktijk en het ziekenhuis worden regelmatig patiënten gezien met een zwelling van de buikwand. Met een gedegen anamnese en lichamelijk onderzoek kan dikwijls de diagnose worden gesteld. Een buikwandhernia kenmerkt zich door een zwelling die kan worden teruggeduwd en een palpabele breukpoort. Dit kan het beste worden vastgesteld door de patiënt te laten staan tijdens het lichamelijk onderzoek en de Valsalva-test te laten uitvoeren. Wanneer er geen onderbreking van de buikwand kan worden gevoeld en er wel sprake is van hypesthesie, is er mogelijk sprake van een buikwandparese als gevolg van een thoracale paramediane hernia nuclei pulposi (HNP). Een symptomatische buikwandhernia wordt operatief behandeld, een HNP conservatief.
Kernpunten
- Niet iedere zwelling van de buikwand is een buikwandbreuk.
- Een thoracale hernia nuclei pulposi (HNP) kan een zwelling van de buikwand veroorzaken die lijkt op een buikwandbreuk.
- Toename van de pijn en zwelling bij drukverhogende momenten is kenmerkend voor een buikwandbreuk.
- Bij (staand) lichamelijk onderzoek is vaak sprake van een reponibele zwelling en een palpabele breukpoort.
- Wanneer de anamnese en het lichamelijk onderzoek niet kenmerkend zijn, moet aan een andere oorzaak van buikwandzwelling worden gedacht.
- Alleen symptomatische buikwandhernia’s moeten chirurgisch worden behandeld.
artikel
Patiënt A, een 54-jarige man met in de voorgeschiedenis een goed gereguleerde hypertensie, kwam naar de polikliniek Chirurgie vanwege een zwelling in epigastrio. De zwelling was sinds 2 maanden aanwezig en gaf pijnklachten, met name bij drukverhogende momenten, zoals hoesten en zwaar tillen. Bij staand lichamelijk onderzoek zagen wij een circumscripte zwelling in de buik van ongeveer 4,5 cm. Er was geen sprake van hypesthesie van de huid. Bij palpatie was de zwelling terug te duwen (reponibel). Bij diepere palpatie voelden we een duidelijke ring (breukpoort) met een diameter van ongeveer 2 cm. Bij de test van Valsalva werd de zwelling duidelijk groter. In liggende houding verdween de zwelling, maar bij diepere palpatie was de breukpoort nog steeds voelbaar. We stelden de diagnose ‘hernia epigastrica’, oftewel een buikwandbreuk. We behandelden de patiënt operatief; we verrichtten een laparoscopische herniacorrectie, waarbij we pre-peritoneaal een kunststof mat plaatsten. Het herstel verliep voorspoedig. De patiënt ging nog dezelfde dag naar huis. Na 1,5 week kon hij zijn dagelijkse bezigheden hervatten.
Patiënt B, een 61-jarige man met een blanco voorgeschiedenis, kwam op de polikliniek Chirurgie vanwege een zwelling op de rechter buikhelft, waarbij de huisarts dacht aan een buikwandhernia. De zwelling bestond sinds een week en was pijnlijk. De pijn straalde uit naar de flank en rug aan de rechterzijde. De pijn verergerde niet bij hoesten of zwaar tillen. De klachten waren niet voorafgegaan door een trauma of huidafwijkingen.
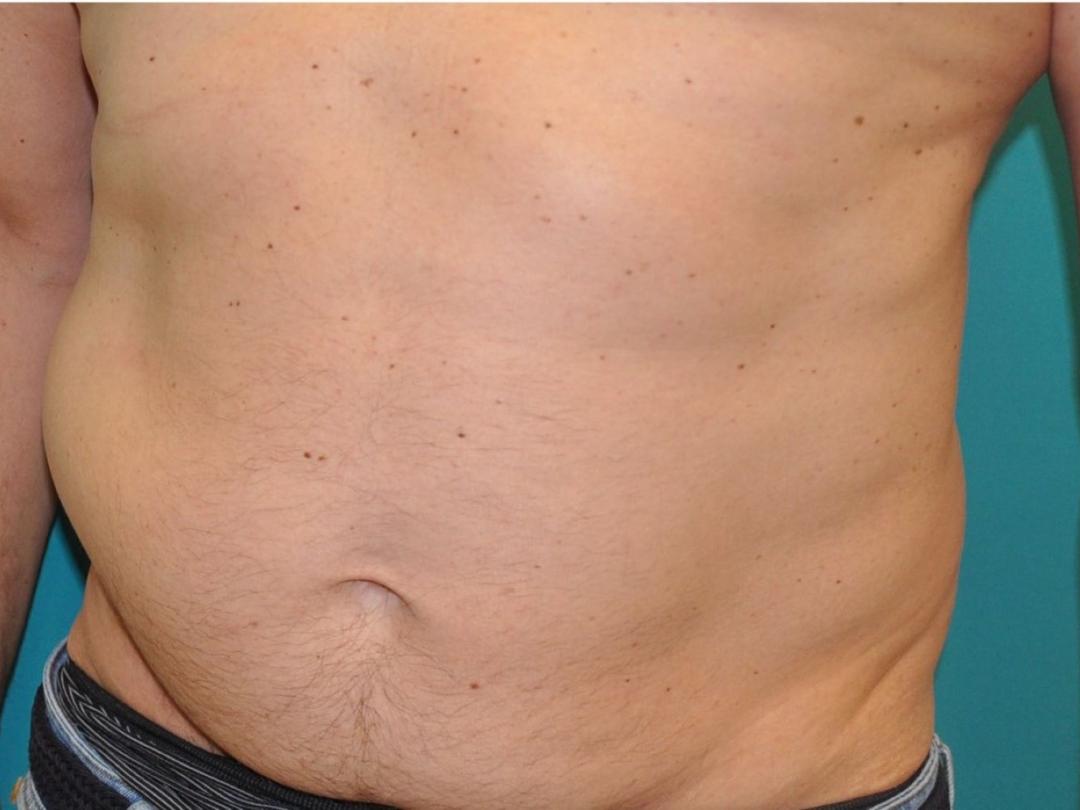
Bij lichamelijk onderzoek zagen we in staande positie een zwelling in de rechter flank die doorliep tot en met de ventrale buikwand (figuur 1a en b). Tijdens de Valsalva-test werd de zwelling niet groter en de pijn niet erger (zie het uitlegkader rechts bovenaan de pagina). Bij palpatie was er sprake van een elastische zwelling zonder evident punctum maximum. Er was geen breukzak of breukpoort palpabel. Wanneer de patiënt ging liggen, trok de zwelling volledig weg. Er was sprake van hypesthesie van de betrokken buikhuid. Echografisch onderzoek van het abdomen liet geen afwijkingen zien, in het bijzonder geen buikwandhernia.

De chirurg vermoedde al snel een neurologische oorzaak van de klachten, en verwees de patiënt daarop naar de neuroloog. Bij het neurologisch onderzoek bleek dat er sprake was van hyperpathie en allodynie in het verzorgingsgebied van spinale zenuw T10. De proef volgens Lasègue van het rechter been was negatief; er was ook geen sprake van spierzwakte of afwijkende peesreflexen. De neuroloog besloot een MRI-scan van de wervelkolom te verrichten. Er was sprake van een paramediane hernia nuclei pulposi (HNP) op het niveau T9-10, met vernauwing van de recessus lateralis en compressie van de wortel van T10. De diagnose luidde: ‘buikwandparese als gevolg van HNP T10’. De patiënt gaf aan dat de klachten hem niet beperkten in het functioneren. Daarom kozen we in samenspraak met de patiënt voor een conservatieve behandeling, bestaande uit oefentherapie en pijnstilling, met als doel de klachten te verlichten. Na 4 maanden was de pijn verdwenen en de zwelling van de buikwand afgenomen.
Beschouwing
In ons centrum behandelen wij veel patiënten die naar ons zijn verwezen vanwege een liesbreuk of symptomatisch galsteenlijden. Ook zien wij regelmatig patiënten met andere buikwandaandoeningen.
Wij beschreven twee patiënten met een buikwandzwelling, van wie er één daadwerkelijk een buikwandbreuk had (patiënt A); bij de ander was de zwelling het gevolg van een thoracale HNP (patiënt B). In een jaar tijd hebben wij nog drie andere patiënten gezien met een buikwandzwelling als gevolg van een thoracale HNP.
Hieronder beschrijven wij de verschillende oorzaken van buikwandzwellingen.
De buikwandbreuk
Een buikwandbreuk is een pathologische onderbreking van de buikwand. Dit leidt tot uitstulping van een peritoneale zak, al dan niet met inhoud. De uitstulping veroorzaakt een zichtbare zwelling. Bij lichamelijk onderzoek kan deze zwelling meestal worden gereponeerd en kan een breukpoort worden gepalpeerd. Patiënt A had een buikwandbreuk met de klassieke kenmerken van een breuk, namelijk een reponibele zwelling en een palpabele breukpoort.
Bij patiënten met obesitas kan het lichamelijk onderzoek soms bemoeilijkt worden door een forse panniculus. Maar bij het overgrote deel van de patiënten kan de diagnose worden gesteld op basis van de anamnese en het lichamelijk onderzoek. Hierbij is van belang dat het onderzoek staand wordt verricht, omdat in liggende positie de breukinhoud terug de buik in kan gaan, waardoor de zwelling vaak niet zichtbaar is.
De geschatte prevalentie van buikwanddefecten die leiden tot een breuk is 1,7% voor alle leeftijden en 4% voor mensen ouder dan 45 jaar.1 Risicofactoren voor het ontstaan van buikwandhernia’s zijn een positieve familieanamnese, het mannelijke geslacht, hogere leeftijd, een afwijkend collageenmetabolisme en een eerdere buikoperatie.2
Bij patiënten met een symptomatische buikwandbreuk is een open of laparoscopische correctie geïndiceerd. Daarbij kan de breukpoort primair worden gesloten of worden afgedicht met een mat (bij breukpoorten ≥ 1 cm).
Overige zwellingen van de buikwand
Een zwelling van de buikwand kan ook ontstaan door een ontsteking met of zonder abcesvorming. Dit gaat meestal gepaard met klassieke verschijnselen als rubor, calor en dolor.
Een (maligne) tumor van de buikwand komt zeer zelden voor; metastasen in de buikwand of in een litteken komen vaker voor. In dergelijke gevallen verandert het aspect van de zwelling niet met de positie van de patiënt of bij aanspannen van de buikmusculatuur. Tumoren ín de buikholte zijn juist niet meer palpabel wanneer de buikmusculatuur wordt aangespannen.
Herpes zoster kan soms ook een oorzaak zijn van een buikwandzwelling.3 Het varicella-zostervirus tast niet alleen sensibele zenuwen aan, wat leidt tot postherpetische pijn, het kan ook motorische zenuwen binnendringen. Een recente episode van een herpes zoster op de plaats van de zwelling is hiervoor kenmerkend.
Een buikwandzwelling in de mediaanlijn kan ook een aneurysma van de aorta abdominalis betekenen. Deze zwelling wordt gekenmerkt door expansieve pulsaties.
Ten slotte kan er in de mediaanlijn ook sprake zijn van een rectusdiastase. Dat wil zeggen dat de rectusmusculatuur wijkt als uiting van een zwakke linea alba.4
Thoracale hernia
Vergeleken met cervicale en lumbale HNP’s komen thoracale HNP’s zelden voor. Bij circa 0,1%-3% van alle patiënten met een HNP ontstaat een zwelling van de buikwand als gevolg van een thoracale HNP.5 In dat geval is kennis van de spinale zenuwen T7-12 van belang. Deze zenuwen innerveren segmentaal de anterolaterale buikhuid (figuur 2) en de buikwand zelf. De buikwand bestaat uit de intercostale spieren, de m. rectus abdominis, de m. pyramidalis, de m. transversus abdominis, de m. obliquus internus en de m. obliquus externus.6

Bij een thoracale hernia is er vaak sprake van pijn of gevoelsverlies in een huidsegment aan de voorzijde van de borstkas, thorax en buik, afhankelijk van welke zenuwwortel is aangedaan.7 In zeldzame gevallen kan door ernstige verdrukking van een zenuwwortel (T7-12) ook motorische uitval van de buikwandspieren ontstaan. Als direct gevolg daarvan vermindert de spiertonus, waarna secundair de spieren atrofiëren door inactiviteit. Dit leidt allebei tot lokale zwakte van de buikwand, waardoor een zichtbare uitstulping kan ontstaan.
De diagnostiek bestaat primair uit een neurologisch onderzoek en kan bij twijfel worden aangevuld met een MRI-scan of elektromyografie (emg) van de aangedane spier. Een thoracale hernia is echter vaak moeilijk te herkennen. Zo is het namelijk lastig om onderscheid te maken tussen een radiculaire, intra-abdominale, thoracale of lokale oorzaak van de pijn. Daarnaast hebben niet alle patiënten pijn en gevoelsverlies. Verder is het lichamelijk onderzoek bij patiënten met een thoracale hernia niet altijd betrouwbaar, doordat de motorische functie van de aangedane spieren niet los te testen is.7 Dit is duidelijk anders dan bij patiënten met een lumbale hernia, bij wie dikwijls spierzwakte, gevoelsstoornissen en afwijkende reflexen geconstateerd worden in combinatie met een positieve proef van Lasègue.
In de literatuur zijn tot nu toe tien casusbeschrijvingen gepubliceerd van patiënten met een thoracale hernia die leidde tot een zwelling van de buikwand.8
Behandeling
Het klinische beeld van een thoracale HNP kan erg lijken op dat van een buikwandbreuk. Beide aandoeningen gaan gepaard met een zichtbare uitstulping en pijn. Zo stond bij patiënt B de diagnose ‘buikwandhernia’ in eerste instantie bovenaan in de differentiaaldiagnose vanwege de kenmerkende uitstulping en de hoge prevalentie in de bevolking. Bij lichamelijk en aanvullend onderzoek bleek echter dat de klachten werden veroorzaakt door een thoracale HNP.
Het is van belang om onderscheid te maken tussen beide diagnoses, aangezien ze anders worden behandeld. Een symptomatische buikwandbreuk wordt namelijk dikwijls operatief behandeld, waarbij de breuk wordt gesloten. Bij een HNP wordt juist primair gekozen voor een conservatieve behandeling vanwege de goede respons op fysiotherapie, pijnbehandeling en eventuele injectie van de aangedane zenuwwortel met een corticosteroïd.7 Zo is ongeveer 80% van de patiënten goed hersteld na conservatieve behandelperiode van twee tot drie maanden.7 Bij aanhoudende klachten kan een operatie overwogen worden om de betrokken zenuw te decomprimeren.5
Beste collega’s, het klinische beeld van een thoracale hernia nuclei pulposi kan erg lijken op dat van een buikwandbreuk, maar heeft een andere oorzaak. Ook de behandeling van de beide diagnoses verschilt. Hoewel een buikwandparese als gevolg van een thoracale hernia zeldzaam is, raden wij aan om deze diagnose te overwegen bij patiënten met een eenzijdige uitstulping van de buikwand die niet kan worden verklaard door een buikwandbreuk. De diagnose kan worden gesteld op basis van de klinische kenmerken. Hierbij is het raadzaam om een neurologisch onderzoek uit te voeren. Een MRI-scan kan meestal achterwege worden gelaten om kosten te besparen. De aangewezen behandeling is conservatief en geeft doorgaans goede resultaten.
Literatuur
- Jenkins JT, O'Dwyer PJ. Inguinal hernias. BMJ. 2008;336:269-72. doi:10.1136/bmj.39450.428275.AD. Medline
- Richtlijn ‘Liesbreuk bij volwassenen’. Utrecht: Nederlandse Vereniging voor Heelkunde; 2020.
- Geboers B, Verveld CJ, Bronner I, van de Ven AHW. Buikwandparese als complicatie van herpes zoster. Ned Tijdschr Geneeskd. 2018;162:D1949.
- Bonjer HJ et al. Chirurgie. Houten: Bohn Stafleu Van Loghum; 2002.
- Court C, Mansour E, Bouthors C. Thoracic disc herniation: Surgical treatment. Orthop Traumatol Surg Res. 2018;104:S31-40. doi:10.1016/j.otsr.2017.04.022. Medline
- Lange JF, Kleinrenserink GJ. Surgical anatomy of the abdomen. Maarssen: Elsevier; 2002.
- Butenschoen VM, Hoenikl L, Deschauer M, Meyer B, Gempt J. Bilateral thoracic disc herniation with abdominal wall paresis: a case report. Acta Neurochir. 2020;162:2055-9. doi:10.1007/s00701-020-04431-5. Medline
- Cho WJ, Kim KW, Kim BH, Ryu JH. Monoradiculopathy-induced abdominal pseudohernia caused by T11-12 soft disc herniation: a case report and literature review. BMC Musculoskelet Disord. 2023;24:428. doi:10.1186/s12891-023-06536-1. Medline




aanvulling
Het fenomeen van buikwandparese zoals beschreven in het artikel van Biere et al (Ned Tijdschr Geneeskd. 2024; 168:D7852) kan ook voorkomen na thoracale chirurgie (laterale thoracotomie of VATS) en na thoraxtrauma met ribfracturen. Hierbij kunnen een of meerdere intercostale zenuwbundels worden beschadigd die de ipsilaterale buikwandmusculatuur motorisch innerveren.
Timmermans, L., Klitsie, P.J., Maat, A.P.W.M. et al. Abdominal wall bulging after thoracic surgery, an underdiagnosed wound complication. Hernia 17, 89–94 (2013). https://doi.org/10.1007/s10029-012-0971-9