Samenvatting
Achtergrond
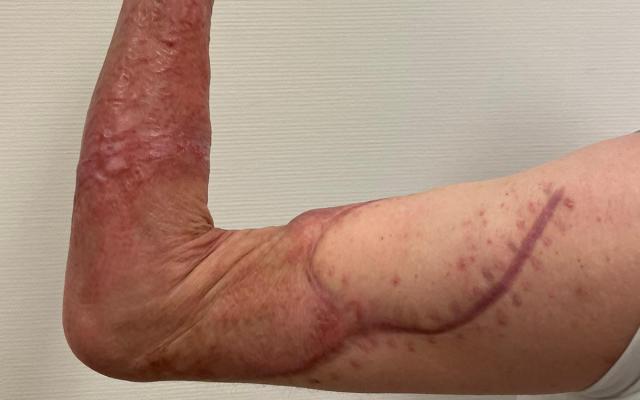
Er is een nieuw soort letsel dat wij steeds vaker zien: bevriezingswonden van de bovenbenen die ontstaan wanneer recreatieve gebruikers van lachgas een lachgastank tussen hun benen klemmen terwijl zij het gas uit de tank laten ontsnappen. Doordat de huidafwijkingen in de eerste dagen na de bevriezing vaak gering zijn, wordt de ernst van het letsel niet altijd meteen erkend. Patiënten kunnen ernstige littekens overhouden aan dit letsel.
Casus
Twee jonge patiënten werden verwezen naar het brandwondencentrum met wonden die waren ontstaan na lachgasgebruik. Bij inspectie zagen wij diepe bevriezingswonden, waarvoor operatieve behandeling noodzakelijk was. De patiënten ondergingen meerdere ingrepen en bleven onder behandeling voor hun littekens.
Conclusie
Het is belangrijk om dit letsel te herkennen en te overleggen met een van de drie brandwondencentra om deze patiënten tijdig en adequaat te kunnen behandelen.




Reacties